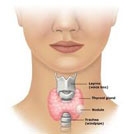
Cancers de la glande thyroide
En France, on estime qu’il existe 3500 à 4000 nouveaux cas par an.
Leur incidence augmente.
Il s’agit le plus souvent de cancers différenciés, cancer papillaire ou cancer vésiculaire.
Les problèmes thyroïdiens prédominent chez la femme.
Facteurs favorisants
- Radiothérapie de la région cervicale dans l’enfance,
Les nodules apparaissent en général 10 ans après la radiothérapie. Le risque cancérigène sur la glande thyroïde est d’autant plus important, que la radiothérapie a été effectuée chez un enfant de moins de 15 ans.
- Tchernobyl,
Il y a une augmentation du nombre de cancers thyroïdiens chez les enfants contaminés en Biélorussie, Ukraine et Russie.
En France, la dose d’irradiation a été nettement moindre. Aucun effet sanitaire ne lui est attribué. Il n’y a donc pas, en France d’augmentation du nombre de cancers de la glande thyroïde liée à la catastrophe de Tchernobyl.
- Contexte familial,
Il existe des facteurs génétiques prédisposant à la survenue d’un cancer de la thyroïde (transmission autosomique dominante). Il existe également des facteurs alimentaires et d’environnement.
Il est donc important de rechercher la notion de problème thyroïdien dans la famille des patients que nous rencontrons. Si un proche a été opéré, est-ce que le nodule thyroïdien était bénin ou malin ?
- Statut hormonal,
Le risque de cancer est plus important chez l’homme présentant un nodule.
- Apport iodé alimentaire,
- Exposition à des produits chimiques.
Facteurs pronostiques
- L’âge,
Le cancer de la glande thyroïde est plus agressif à partir de l’âge 45 ans. Le temps de doublement du volume tumoral est plus court au-delà de 45 ans.
- Sexe masculin,
Ce serait un facteur plus péjoratif d’évolution.
- Maladie de Basedow,
Le cancer est plus évolutif.
- La taille,
L’évolution est plus sérieuse si le cancer de la glande thyroïde mesure plus de 4 cm.
C’est la raison pour laquelle nous avons décidé, en réunion de consensus, de porter l’indication opératoire d’emblée lorsqu’un nodule de la glande thyroïde mesure plus de 3 cm de diamètre.
- Une atteinte ganglionnaire,
La présence d’un ganglion au niveau cervical correspond à une maladie plus évoluée.
Motifs de découverte du cancer de la thyroïde
- Découverte fortuite d’un nodule de la glande thyroïde lors d’un examen clinique systématique.
- Modification rapide de la consistance, de la sensibilité, ou du volume d’un nodule connu.
- Surveillance d’un goitre thyroïdien hétéro nodulaire.
- Présence d’une adénopathie cervicale.
Devant une adénopathie cervicale chronique, persistante, il faudra effectuer une cytoponction afin d’analyser ce ganglion, et il est important de demander un dosage de la thyroglobuline dans le liquide de cytoponction.
- Dysphonie.
Devant toute dysphonie, une consultation O.R.L. est indispensable, avec examen fibroscopique laryngé recherchant une paralysie récurrentielle (paralysie d’une corde vocale), et palpation cervicale à la recherche d’un nodule, d’autant plus suspect qu’il est induré.
- Dysphagie.
- Fracture pathologique.
- Dépistage d’un cancer médullaire familial.
Qui opérons-nous ?
- Nodule dur à la palpation,
- Nodule de plus de 3 cm,
- Nodule présentant des caractères suspects à l’échographie :
- caractère solide
- absence de halo périphérique
- hypoéchogène
- bords imprécis
- forme plus haute que large
- présence de microcalcifications
- vascularisation de type mixte (périphérique et centrale) ou centrale.
- Nodule suspect à la ponction cytologique selon les critères de Bethesda :
- atypies de signification indéterminée
- néoplasie vésiculaire ou oncocytaire
- lésion suspecte de malignité
- lésion maligne.
- Nodule évolutif lors des examens de surveillance,
- Nodule chaud,
- Maladie de Basedow récidivante.
Examens
- Palpation du cou, glande thyroïde, et aires ganglionnaires cervicales.
- Examen fibroscopique avec étude de la mobilité des cordes vocales.
- Biologie, dosage de la TSH, calcémie, et de la thyrocalcitonine (TCT).
- Échographie de la glande thyroïde et des chaînes ganglionnaires cervicales.
- Ponction cytologique d’un nodule suspect ou de plus de 1 cm.
- Scintigraphie indiquée uniquement en cas d’hyperthyroïdie.
Traitement : la chirurgie
Elle constitue l’étape primordiale du traitement du cancer de la thyroïde.
Elle doit être effectuée par un chirurgien entraîné.
L’incision est horizontale, à la base du cou, dans un pli cutané.
Un examen extemporané est obligatoire pour nous, aussi bien la Clinique des Cèdres à Cornebarrieu que la Clinique du Parc à Toulouse. Le plus souvent, il confirme le diagnostic de cancer de la glande thyroïde.
Une thyroïdectomie totale est effectuée, ainsi qu’un évidement systématique des aires ganglionnaires récurrentielles bilatérales.
L’hospitalisation est de un à deux jours.
Nous utilisons systématiquement une technique chirurgicale d’hémostase par ultra incision.
Un monitoring des nerfs récurrents pendant l’intervention chirurgicale permet de contrôler le bon fonctionnement des nerfs vagues et des nerfs récurrents, pendant toute l’intervention chirurgicale.
Nous n’avons effectué aucune reprise chirurgicale pour hémorragie.
Le risque se situe au niveau du nerf récurrent (moins de 1 %) et au niveau des parathyroïdes (1 %).
Traitement : l’iode 131
Il a trois buts :
- détruire le tissu thyroïdien normal résiduel
- détruire les cellules cancéreuses restantes
- permettre de pratiquer une scintigraphie corps entier à la recherche d’un foyer tumoral.
Ce traitement par iode radioactif peut être effectué :
- soit en hypothyroïdie, environ un mois après l’intervention chirurgicale, et la patiente ne prendra aucune hormone thyroïdienne de substitution. Cela entraîne un état de fatigue important avec nécessité d’un arrêt de travail
- soit en utilisant un médicament rhTSH ou TSH recombinante humaine (Thyrogen). Il n’y a pas de passage en hypothyroïdie, et l’état de fatigue est nettement moindre, d’où un minimum d’arrêt de travail.
Le Thyrogen est administré par injection intramusculaire, deux jours consécutifs.
Dans les 15 jours qui précèdent ce traitement par iode radioactif, il faut limiter les apports en iode dans l’alimentation (pas de fruits de mer, ni sel iodé, éviter certains médicaments ou cosmétiques, pas d’utilisation d’antiseptique iodé comme la Bétadine).
Pendant quelques jours, vous serez hospitalisé dans une chambre équipée d’installations sanitaires spécifiques, afin de ne pas éliminer des urines radioactives.
Nous vous demandons d’éviter le contact avec des proches, notamment enfants et femmes enceintes.
L’iode radioactif ne doit pas être administré chez une femme enceinte.
La gélule d’iode radioactif est apportée dans un récipient protégé par du plomb. Il faut être à jeun trois heures avant la prise de cette gélule. Elle est administrée avec une boisson chaude à base de lait, qui favorise l’absorption du produit.
Vous restez à jeun pendant encore trois heures. Puis, nous vous conseillons de boire abondamment pour éliminer d’iode dans les urines, de macher des chewing-gums et des bonbons acidulés.
Après deux à cinq jours, une scintigraphie corps entière est effectuée, et qui dure environ une heure.
Toute grossesse est déconseillée pendant une période de six mois.
Nous pouvons considérer que la patiente est en rémission complète si :
- Thyroglobuline inférieure à 1 ng par ml sous stimulation
- Absence d’anticorps anti-thyroglobuline
- Echographie cervicale normale.
Surveillance
Contrôle à un an :
- échographie
- dosage de la thyroglobuline après stimulation par la rTSH, avec dosage des anticorps anti-thyroglobuline
- scintigraphie corps entier.
Si ces examens sont normaux, nous poursuivons la surveillance avec notamment dosage annuel de la thyroglobuline et des anticorps anti-thyroglobuline, échographie cervicale.
Si ces examens sont anormaux, il faut rechercher une localisation tumorale, notamment ganglionnaire.
Nous nous aidons de :
- scintigraphie corps entier
- tomographie par émission de positrons avec le fluoro-deoxyglucose (TEP-FDG), afin de topographier une localisation ganglionnaire que nous pourrons opérer.
En cas de doute sur une atteinte ganglionnaire, nous effectuons une ponction cytologique de cette adénopathie sous échographie, avec dosage de la thyroglobuline dans le liquide de ponction.
Nous sommes compétents, et habilités pour ce type de chirurgie ganglionnaire, et de reprise chirurgicale, aussi bien à la Clinique du Parc, qu’à la Clinique des Cèdres.
Nous pouvons utiliser le repérage d’une adénopathie marquée par la radio-activité, grâce à une sonde spécifique de médecine nucléaire.
Nous pouvons également marquer une adénopathie pathologique au charbon (ces adénopathies apparaissent couleur foncée lors de l’exploration chirurgicale, et sont donc facilement repérables).
Si nous devons effectuer un évidement jugulo-carotidien complémentaires, nous utilisons des cicatrices dissimulées, horizontales, dans un pli naturel de la peau.
La cicatrice de thyroïdectomie nous permet d’effectuer l’évidement des aires ganglionnaires jugulo-carotidiennes les plus basses (zone III, zone IV).
Une cicatrice horizontale cervicale médiane et latérale nous permet d’effectuer l’évidement des aires ganglionnaires jugulo-carotidiennes les plus hautes (zone II, zone III).
Traitement substitutif
Un traitement hormonal substitutif (le plus souvent Levothyrox) sera donné le matin à jeun.
Le but est d’obtenir une TSH basse, à la limite inférieure de la normale.
Il faut éviter les génériques, car la quantité d’hormones thyroïdiennes délivrées ne sera pas stable.
Après le début du traitement hormonal, un contrôle par TSH, sera effectué entre le 45e et le 60e jour afin d’adapter la posologie.
Histologie
Les cancers différenciés de la glande thyroïde représentent 90 % des cancers de la glande thyroïde.
Les cancers papillaires de la glande thyroïde sont les plus fréquents, 80 % des cancers de la glande thyroïde. Ils ont des cellules caractéristiques, et sont souvent multifocaux.
Il donne des métastases ganglionnaires, d’où l’importance de la qualité du traitement chirurgical initial, par un chirurgien O.R.L. expérimenté, thyroïdectomie totale avec évidement récurrentiel bilatéral.
Il peut donner des métastases à distance, notamment pulmonaires.
Les cancers folliculaires ou vésiculaires de la glande thyroïde sont moins fréquents, 10 % des cancers de la glande thyroïde.
Ils sont difficiles à diagnostiquer, en extemporané, et seule l’étude de la capsule permet de faire la différence avec un adénome vésiculaire bénin.
Les métastases ganglionnaires sont rares, de même que les métastases à distance (os, poumons).
Dans ces deux cas, le traitement repose sur :
- Une chirurgie thyroïdienne et ganglionnaire récurrentielle bilatérale, effectuée par un chirurgien O.R.L. compétent
- Traitement complémentaire par iode radioactif.
Le cancer médullaire est développé à partir des cellules C de la glande thyroïde. La thyrocalcitonine est augmentée. L’iode radioactif n’est pas efficace.
Le traitement repose sur une chirurgie thyroïdienne totale, un évidement récurrentiel bilatéral, et un évidement jugulo-carotidien uni ou bilatéral, suivi le plus souvent d’une radiothérapie complémentaire.
Il impose une enquête génétique, et familiale.
Le cancer indifférencié anaplasique de la glande thyroïde est beaucoup plus rare. Il survient chez le sujet âgé, et son pronostic est plus réservé.
Le traitement repose sur la chirurgie, la radiothérapie, et la chimiothérapie.